El Síndrome de Ménière es una afección del oído, cuyo diagnóstico resulta de una revisión exhaustiva del órgano. Dependiendo del factor que la haya desencadenado y su avance, puede requerir tratamiento quirúrgico, ejercicios o una dieta particular.
Esta patología debe su nombre a Prosper Ménière, quien a mediados de los años 1800 descubrió la triada que causaba la enfermedad. Y aunque los síntomas asociados a ella pueden ser similares a otros problemas, el síndrome tiene sus particularidades y tratamientos específicos.
Si no sabes a qué nos referimos cuando hablamos de esta patología, quédate hasta el final de este artículo. Descubre a qué se debe el Síndrome de Ménière, cuál es el pronóstico para las personas afectadas, cuánto dura y otras curiosidades más.
Table of Contents
¿Qué es el Síndrome de Ménière?
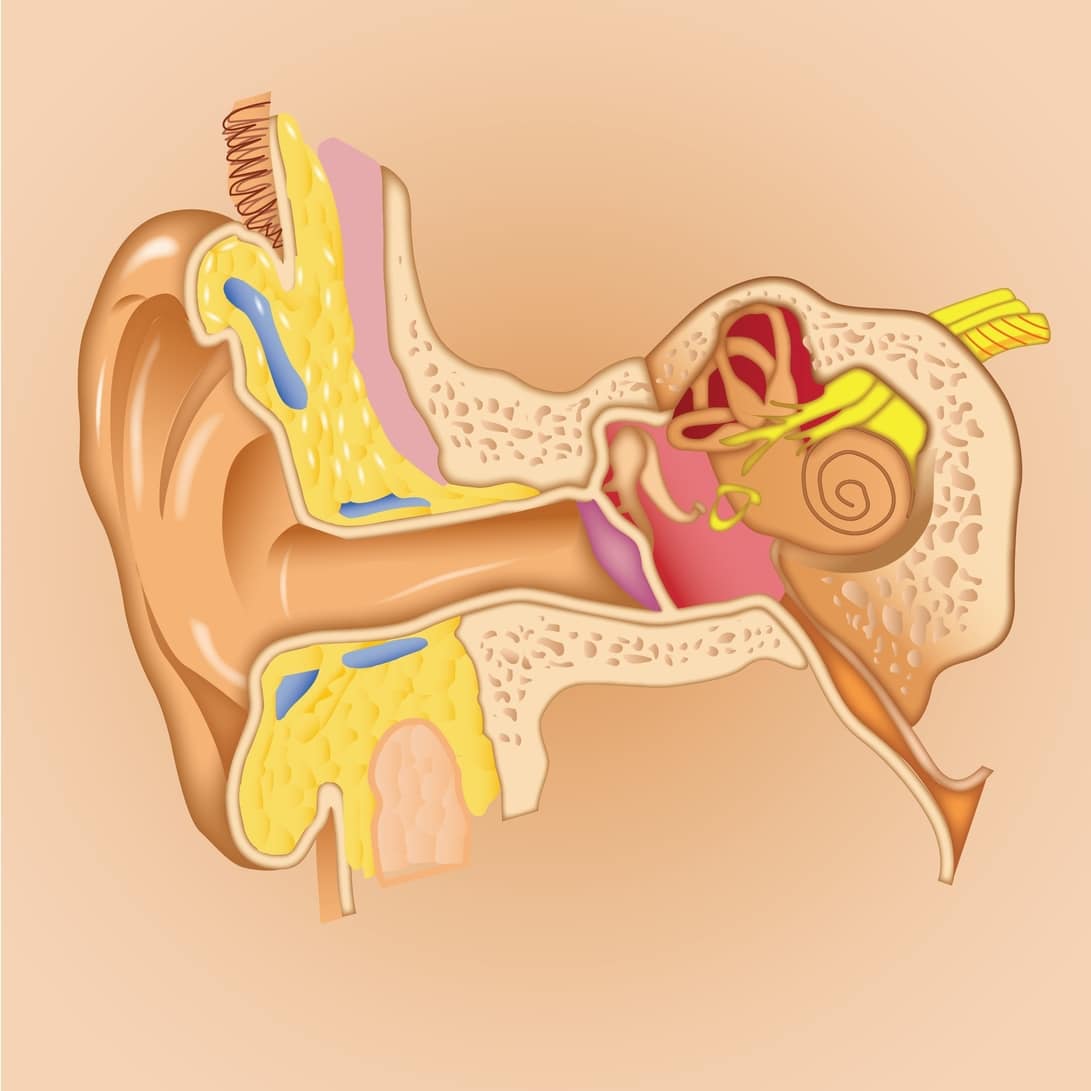
El Síndrome de Ménière es una afección del oído interno y una de las más estudiadas de la otorrinolaringología, aunque no por lo frecuente. Su proceso vertiginoso periférico aparece con frecuencia en mujeres entre 40 y 60 años y casi no se presenta en hombres, niños y adolescentes.
La Academia Americana de Otorrinolaringología considera este síndrome una enfermedad idiopática de hidrops endolinfático. Claramente definido por espontáneos y recurrentes episodios de vértigo, acúfenos, plenitud ótica e hipoacusia. Para un diagnóstico definitivo, el paciente debe cumplir la siguiente sintomatología:
- Haber padecido al menos 2 episodios agudos de más de 20 minutos de vértigo, con cortejo neurovegetativo y desequilibrio.
- Que durante la crisis se presente el llamado nistagmo horizontal u horizontal rotatorio.
- Que la hipoacusia sea de tipo perceptivo.
- Plenitud ótica y acúfenos.
- Generalmente, el Síndrome de Ménière se da cuando coinciden el vértigo, la hipoacusia y los acúfenos; esta es la denominada tríada de Ménière.
Antes de profundizar más sobre la enfermedad dada por la tríada, los factores que la desarrollan y su posible tratamiento, conozcamos quién fue su precursor. Veamos también la historia antes del descubrimiento y qué lo llevó a detectar esta patología.

Prosper Ménière: El médico tras el síndrome
Prosper Ménière nació el 18 de junio del año 1799, en la ciudad de Angers, Francia. El mismo año en que Bonaparte llegaría al poder. Inició sus estudios superiores en medicina en la Universidad de Angers. Sin embargo, le dio continuidad a su carrera en París. Acabó su formación en 1826 y recibió su doctorado en 1828.
Durante su período como asistente clínico en Dupuytren, adquirió una vasta experiencia debido a los centenares de heridos en los conflictos sociales de 1830. Un par de años después, ganó un puesto como jefe clínico y compartió con grandes de la medicina como Auguste-François Chomel.
Fue enviado a Aude y Haute-Garonne en 1835 donde organizó la protección y cuidado de los enfermos frente a la epidemia de cólera. Estas acciones le otorgaron la condecoración de Chevalier de la Légion d’Honneur. Para 1838 ya era profesor en el área de medicina e higiene, sin embargo, no fue mucho el tiempo dedicado a la docencia.
Años después se casó con la hija de un profesor del área de botánica, pariente de Jean Becquerel, quien descubriera la radioactividad. En ese mismo año, comenzó a ocupar el cargo de director del Instituto Imperial de sordo-mudos de París. Su nueva ocupación se debió al fallecimiento de Mac Gaspard Itard, el llamado padre de la otología.
Y, aunque la otología no era su especialidad, se dedicó toda su vida a este ámbito y a sus trabajos sobre el vértigo; área en la que su propio hijo, Emile, también se desempeñó.
Primeros estudios en el campo de la otología
Aunque nunca fue miembro de la Academia Imperial de Medicina de París, presentó múltiples trabajos. El primero fue en 1861, dedicado a las lesiones del oído interno con síntomas de congestión cerebral apoplectiforme. Su exposición no fue valorada debido al poco interés que tenía una enfermedad “incurable” como lo era la sordera.
No obstante, en su intervención refutó la hipótesis que afirmaba que el vértigo era un tipo de epilepsia o apoplejía cerebral. Dijo que se trataba de una afección del oído interno, lo que generó cientos de críticas. Su estudio se apoyó en la observación participativa de los pacientes con vértigo con pérdida de audición o con acúfenos y otros hallazgos.
Además, Ménière usó los resultados de una autopsia realizada a una mujer que murió después de un ataque de sordera. No obstante, y aunque su sistema nervioso central y su médula espinal eran normales, en la primera, se hallaron alteraciones, excepto en la cóclea. Tras estos resultados, Ménière concluyó que:
- El aparato auditivo se podría afectar y dar como resultado episodios de pérdida de audición y acúfenos.
- Los principales responsables de los ataques de vértigo repentinos acompañados de náuseas, vómitos y síncope podrían darse por malformaciones del oído interno.
- La pérdida auditiva era progresiva, aunque los ataques de sordera eran intermitentes.
- La lesión se ubicaba en los llamados canales semicirculares.
- Ménière también descubrió que el vértigo de origen central no estaba relacionado con la pérdida auditiva.
- Y finalmente, dedujo que los pacientes que padecían vértigos continuos no perdían la conciencia durante los episodios.
Otros de los hallazgos los encontró en los estudios de Flourens, Corti, Hermann von Helmholtz, Wilde, Yearsley y Toynbee, Kramer, Miot, Boucheron, Moure y Portier. También en los avances de Kessel Blake, Dench, Faraci y otros.
Contribución de otros hallazgos a los estudios de Ménière
Gracias a los resultados de Flourens y sus experimentos con los cerdos, Ménière pudo concluir parte de sus estudios. También los hallazgos sobre la división del nervio acústico: 1) porción coclear, relacionada con la audición, y 2) parte vestibular, conectada con el equilibrio.
Otras contribuciones las dio Corti, quien finalizó la anatomía del órgano; Hermann von Helmholtz, quien definió importantes avances sobre las funciones del oído; Wilde y los estudios sobre los 2 tipos de sordera, la que se produce por el cerumen y la que aún se desconoce.
Tras una traducción de un libro de Wilhelm Kramer sobre las enfermedades del oído, incluyó comentarios y hallazgos. Uno de ellos fue sobre la sustancia no hemorrágica contenida en el oído interno de la mujer a quien le realizó la autopsia. A pesar de que para la época la información no generó gran interés, la investigación de Ménière quedó a disposición.
Una semana después, Armand Trousseau habló sobre la epilepsia y la congestión cerebral apopletiforme, aclarando que son enfermedades distintas. De esta forma, apoyaba la teoría inicial de Ménière. El hecho creó una revolución en el gremio, pues se cuestionaban principios de los más grandes, Hipócrates y Galeno.
Reconocimientos a Prosper Ménière
El reconocimiento de Ménière en su época, se basó más por su vida sentimental y social que por sus investigaciones. Le gustaba la política crítica, era aficionado a la ópera, al teatro y a la botánica. Entre los amigos más destacados estaban Balzac, Janin, Liszt y Hugo. Incluso, se dice que una de las obras de Balzac está basada en Ménière.
En 1862 muere Propser, específicamente el 7 de febrero, a causa de una neumonía. En 1874, su trabajo es reconocido por Charcot, el primero en caracterizar la enfermedad como Síndrome de Ménière. James y McBride también hablaron de esta patología, pero como sordera coincidente o vértigo paroxístico. Jones y Beasly reservaron el nombre para la sordera repentina.
Causas del Síndrome de Ménière
La causa biológica exacta del Síndrome de Ménière fue descubierta en 1938 gracias a los estudios de Cairns, Hallpike y Yamakawa. Los primeros 2 encontraron distendida la llamada membrana de Reisner en un paciente recién operado por otro médico. Lo que puso de manifiesto una distorsión de la capacidad hidrodinámica laberíntica.
Esta distorsión abrió el camino a nuevas investigaciones que determinaron que la alteración de la presión endolinfática es causada por el vértigo. Lindsay definió este proceso como “hidrops del laberinto”, también conocido como “hidropesía endolinfática” o “edema endolinfático”.
Es decir, este síndrome resulta de la acumulación de líquido en el laberinto. Sabemos que esta porción del oído interno contiene los sistemas que controlan el equilibrio y la audición. Y que además tiene 2 secciones: el laberinto membranoso y el óseo.
El llamado laberinto membranoso se compone de líquido endolinfático. Cuando el cuerpo está en movimiento, este líquido estimula los receptores nerviosos que enviarán señales al cerebro sobre el movimiento y posición del cuerpo. Mientras en la cóclea, el líquido es comprimido en respuesta a la vibración del sonido. Esta acción crea estimulación en las células sensoriales y envía señales al cerebro.
En una persona con el Síndrome de Ménière, la acumulación del líquido en el laberinto crea interferencia con las señales del equilibrio y la audición. Lo que causa la llamada tríada de Ménière.

Síntomas del Síndrome de Ménière
Como indicamos al inicio, el Síndrome de Ménière se da cuando existe la tríada. Es decir, fuertes mareos o vértigo, un silbido persistente o tinnitus, pérdida de audición acompañada de la sensación de que el órgano está tapado. Y casi siempre afecta un solo oído.
Con respecto al vértigo, los ataques pueden aparecer de repente o cuando ha pasado un período corto de tinnitus. Hay personas a las que sólo les pasa algunas veces. A otras les dan ataques continuos durante muchos días. Mientras que hay personas que tienen el vértigo tan crónico que tienden a caerse al perder el equilibrio. A estos episodios se les llaman “crisis otolítica de Tumarkin”.
Generalmente, el vértigo es dominante en un cuadro clínico de fase aguda. Se trata de una real sensación de movimiento sin haberlos realizado, acompañados de síntomas vegetativos. Por su parte, la hipoacusia neurosensorial se da simultáneamente con el vértigo. En las fases iniciales del síndrome, la audición puede ser recuperada.
No obstante, esta fluctuación se puede mantener durante un tiempo hasta que comienza el deterioro progresivo e inexorable de la audición. Los casos más severos o de más tiempo causan hipoacusia crónica y fluctuaciones escasas o nulas. Y finalmente los acúfenos, pueden darse durante las crisis o estar meses o años antes de que aparezca la enfermedad y se desarrolle el síndrome.
Habitualmente, se presenta con un constante ruido más o menos grave que se agudiza durante las crisis. Este podría ser el síntoma más persistente y molesto del Síndrome de Ménière. Un acompañante, y quizá el síntoma que avisa el tinnitus, es la plenitud ótica, sensación de presión o de que el oído está congestionado o tapado.
Factores asociados a la enfermedad
Avanzadas investigaciones han determinado que más de 100.000 personas presentan esta enfermedad anualmente. La causa biológica ya se ha descrito, pero ¿qué causa que esta afección se desarrolle? Pueden existir varias razones:
- Inflamación vírica
- Exceso de ruido
- Circulación sanguínea
- Consumo de drogas
- Exceso de esfuerzo mental o visual
- Sífilis
- Malformaciones del oído interno
- Traumatismos
En la actualidad, se han desarrollado estudios de carácter inmunológico y, extrañamente, de carácter geográfico. Este último factor tiene relevancia debido a la prevalencia que tiene en algunos países. En España son 75 por cada 100 mil habitantes. En Finlandia 43 y en Japón 38, solo por señalar algunas estadísticas.
Son muchas las teorías que se contrastan y que intentan descubrir por qué se da este síndrome, pero aún se esperan las respuestas definitivas. Algunos investigadores creen que esta enfermedad deriva de infecciones por alergias o virus. O que podría ser por variaciones genéticas que ocasionan alteraciones en el líquido endolinfático.
Hay otros que incluyen la migraña. Esta puede dañar al oído interno a causa de los vasoespasmos relacionados al desencadenamiento de un hydrops endolinfático. También, es frecuente su aparición en personas neuróticas. La fatiga, el estrés, los problemas personales o laborales pueden tener una influencia directa en el desarrollo de una crisis de Ménière.
Síndrome de Ménière y las alergias
La relación del Síndrome de Ménière y las alergias existe desde 1923. En la actualidad, la prevalencia de la enfermedad en una persona alérgica es 3 veces mayor. Existen 3 teorías que explican la relación entre la enfermedad y las alergias:
- Por el ingreso de antígenos a través de la sangre al saco endolinfático que propician la degranulación de mastocitos, desencadenando la inflamación.
- Por la entrada de complejos autoinmunes a la estría vascular y al sistema endolinfático, generando una permeabilidad aumentada, facilitando un desequilibrio hidroelectrolítico.
- Debido a que en el saco endolinfático hay presencia de receptores, los antígenos virales presentes en la circulación estimulan la liberación de histamina. Lo que genera la exacerbación de los síntomas alérgicos, el daño epitelial y la activación local de los linfocitos T.
Síndrome de Ménière y la autoinmunidad
Cuando al Síndrome de Ménière se le atribuye una causa autoinmune, esta se caracteriza por presentar inmunocomplejos, niveles altos de anticuerpos y otras reacciones. Sin embargo, se ha registrado que en casos raros de sífilis en el órgano y neuroborreliosis se presenta de forma parecida.
Otra de las causas por las que se le atribuye la enfermedad a un problema de inmunidad es porque responde a antiinflamatorios y glucocorticoides. La enfermedad autoinmune que se manifiesta con alteraciones en el oído medio es asociada a sintomatología vestibular, en más del 50% de los afectados. Sin embargo, como antes se señaló, el Síndrome de Ménière está asociado a muchos factores.
Estudios para diagnosticar el Síndrome de Ménière
Para dar un diagnóstico definitivo, tiene que haber ocurrido 2 o más episodios repentinos de vértigo de más de 20 minutos. Ni el mareo, ni la sensación de inestabilidad se toman como criterio, debido a que son consecuencia del vértigo. El tiempo se establece por la duración que tiene el paciente en reposo.
Y como indicamos antes, debe haber pérdida auditiva, sensación de congestión y tinnitus. Esta pérdida auditiva debe ser documentada a través de un estudio audiométrico. El diagnóstico podría ser determinante si los resultados arrojan una frecuencia baja a media en uno de los oídos. Este examen puede realizarse si el paciente sufrió el síntoma antes, durante o después de un episodio de vértigo.
Si resulta que varios audiogramas demuestran la recuperación de SNHL de baja frecuencia en determinado punto en el tiempo, el diagnóstico es aún más firme. Otro de los estudios que podrían establecer resultados definitivos es la audiometría tonal. Este examen determina el umbral de audición en ambos oídos y el enmascaramiento contralateral cuando sea requerido.
Generalmente, la audiometría en personas con el síndrome refleja una pérdida de audición leve, pero en frecuencias graves. Por otro lado, está la electrococleografía, el procedimiento CHAMP, la conducción ósea a través de la vibración, la resonancia magnética, la videonistagmografía y el VHIT.
¿Cómo se trata el Síndrome de Ménière?
Una vez que se diagnostica al paciente con el Síndrome de Ménière se proponen diversas formas de reducir o estabilizar los síntomas; Hasta la fecha no existe una cura definitiva para tal afección. Actualmente, la terapia ha sido una salida a la enfermedad, especialmente al vértigo. Las diversas formas terapéuticas incluyen desde los medicamentos hasta la intervención quirúrgica.
Tratamiento farmacológico
Para subsanar el síntoma más agudo de la enfermedad, el vértigo y el mareo, existen múltiples medicamentos que pueden coadyuvar. Algunos de ellos requieren receta médica. En general, son los mismos que se indican para el manejo de otros tipos de patologías agudas del laberinto.
Los llamados medicamentos antivertiginosos son conocidos por sedar el aparato vestibular, por modificar en algún punto el sistema vestibular, bloqueando receptores de los neurotransmisores. También, se encargan de reducir el nistagmo que se produce por el desequilibrio vestibular. Además, disminuyen la hipersensibilidad al movimiento. Algunas sustancias son:
- Anticolinérgicos. Son los encargados de inhibir los receptores muscarínicos. Aumentan la capacidad de tolerar el movimiento y producen la “sobrecompensación” reversible.
- Antihistamínicos. Se encargan de prevenir la sensibilidad a los movimientos y a reducir los síntomas, incluso después de que un episodio ha comenzado. También tiene función anticolinérgica.
- Antagonistas dopaminérgicos. Son empleados para actuar como quimiorreceptores.
- Benzodiazepinas. Se usan para el manejo del vértigo, pues logran eliminar respuestas vestibulares monoaminas. Sus efectos son parecidos a los anticolinérgicos y son útiles para episodios intensos.
Para un momento de crisis grave, moderada o leve, el paciente con Síndrome de Ménière puede ser medicado en distintas dosis y vías: intramuscular, sublingual, vía rectal u oral. Algunos de los fármacos más comunes o utilizados con más frecuencia son:
- Sulpirida
- Tietilperazina
- Dimenhidrinato
- Diazepam
- Difenhidramina
- Domperidona
- Metoclopramida
- Meclizina
- Glicopirrolato
- Lorazepam
Uso de los diuréticos
El tratamiento por medio de los diuréticos está dividido en 2 líneas de acción: la medicación vía oral y la administración intratimpánica. El mecanismo con el que accionan los diuréticos radica en una alteración del balance electrolítico en la endolinfa. Esta causa una reducción del volumen y de la presión endolinfática, ya sea, aumentando el drenaje endolinfático o reduciéndolo.
En otras latitudes se usa, además de los diuréticos, la betahistina. El efecto prolongado y en dosis altas, este fármaco deja excelentes resultados. La betahistina incrementa el flujo plasmático a partir de la vasodilatación de alguna arteria cerebelosa anteroinferior. Otros estudios indican que además sube la síntesis de histamina y promueve su liberación en cada uno de los núcleos vestibulares.
Una mención adicional la merecen los corticoides sobre todo en el tratamiento a largo plazo. Algunos estudios han demostrado que su aplicación intratimpánica mejora todos los síntomas del Síndrome de Ménière. Sin embargo, otras investigaciones señalan que solo hay mejoría en cuanto el vértigo y el acúfeno.
Inyecciones de gentamicina y estreptomicina
Estas inyecciones están indicadas en personas con síntomas vertiginosos agudos, cuyos tratamientos previos no han sido exitosos y se vuelve incapacitante la condición. Sin embargo, se debe considerar el efecto ototóxico del medicamento. Esta medicación es usada para reducir la actividad vestibular en el oído con la afectación y así, aliviar el vértigo.
Tanto la estreptomicina como la gentamicina son aminoglucósidos especialmente tóxicos para el vestíbulo; son más efectivos para ser usados en un tratamiento agresivo del Síndrome de Meniérè.
Pulsos de presión
La FDA, la organización que administra los medicamentos y alimentos de Estados Unidos, aprobó recientemente un mecanismo para sobrellevar la enfermedad. Consiste en la instalación de un aparato en el oído externo que envía pulsos de presión de aire hacía el oído medio. Estos pulsos actúan sobre el líquido endolinfático y evitan los mareos causados por el vértigo.
Rehabilitación vestibular
La rehabilitación vestibular permite que el paciente diagnosticado con Síndrome de Ménière pueda tener mayor estabilidad ante los episodios de vértigo. Los ejercicios de esta rehabilitación estimulan y facilitan algunos procesos neuroreparadores de nuestro organismo, para hallar una compensación de la lesión vestibular y que el paciente logre habituarse al vértigo. Entre sus objetivos están:
- Mejorar la mirada y el campo visual, de manera que se coordinen.
- Mejorar la interacción de la vista y el oído mientras la cabeza está en movimiento.
- Mejorar la postura y dinámica del cuerpo en movimiento.
- Aumentar la incorporación de la vista y las extremidades para mantener el equilibrio.
Se debe considerar que la rehabilitación vestibular es única para cada paciente. Y que debe ser diseñada y prescrita por especialistas en la materia. También, se debe tener en cuenta que esta solo se basa en el vértigo como síntoma más complejo de la enfermedad.
Cambios en la dieta
Desde hace años se ha creído que las personas con dietas altas en sal podrían estar coadyuvando al desarrollo de la enfermedad. Por ello, a pesar de no estar confirmado, se recomienda una ingesta de 1 gramo al día o menos, si hay algún tratamiento diurético. Así mismo ocurre con la cafeína y el alcohol.
No obstante, reducir la sal, el café y el alcohol ayudaría a algunas personas con Síndrome de Ménière a controlar los mareos. Esto, debido a la reducción de líquido que el cuerpo puede retener, lo que a la larga disminuye la cantidad de líquido y presión en lo más interno del órgano.
Cirugía ante una incapacidad por el Síndrome de Ménière
Si ninguno de los tratamientos logra ser funcional para disminuir los efectos del síndrome, la alternativa quirúrgica cobra fuerza. Para ello, existen 2 tipos de procedimientos: la cirugía destructiva y la no destructiva. La primera controla los síntomas individuales a través de la supresión vestibular. La segunda, busca alterar el desarrollo de la enfermedad.
En el caso de la cirugía destructiva, por ser un procedimiento irreversible, se recomienda evitarla en personas con afectación en ambos oídos. Algunos procedimientos son:
- Sección del nervio vestibular para disminuir el vértigo.
- Sección del nervio vestíbulococlear para disminuir el vértigo y llevar a la pérdida de audición total al oído afectado.
- Laberintectomía para disminuir el vértigo a través de la destrucción del laberinto, lo que conlleva a la pérdida de la audición en su totalidad.
- Inserción de aminoglucósidos en el oído medio para la destrucción del laberinto, disminuir el vértigo y llevar a la pérdida total de la audición.
Por otro lado, los procedimientos no destructivos pueden comprender:
- La descompresión o cirugía del llamado saco endolinfático busca facilitar el drenaje, impidiendo la hidropesía y permitiendo el flujo de la endolinfa.
- La inserción de tubos para ventilar y disminuir los cambios de presión, siempre y cuando estén presentes en la enfermedad y generados en el oído medio.
- La ablación de movimiento a través del canal endolinfático, ocluyéndolo.
Terapia cognitiva
El Síndrome de Ménière debe entenderse y hablarse; por ello, la educación forma parte del proceso de cualquier tratamiento. Esta es una patología crónica debilitante para el paciente. En ese esfuerzo por encontrar alternativas para la mejora de la calidad de vida, se recurre al tratamiento psicológico.
La información apropiada y a tiempo puede aliviar la depresión y frustración experimentada por los pacientes. Tanto los síntomas como la ausencia de un tratamiento definitivo poco abrasivo son aspectos realmente difíciles que debe afrontar un paciente con esta condición.
Aprender a vivir con el Síndrome de Ménière
Ha quedado claro que el Síndrome de Ménière es una afectación crónica que puede llevar a la incapacidad y no precisamente por la pérdida total de la audición; es por los síntomas tan complejos y que no se pueden evadir lo que hace que esta enfermedad sea tan difícil.
Esto ha llevado a los científicos a proponer, además de los tratamientos ya mencionados, otras alternativas que le den calidad de vida a los afectados; por ejemplo, la acupresión, el tai chi, el consumo de ginkgo biloba, raíz de jengibre o niacina. Sin embargo, nada de esto resulta realmente eficaz y, en algunos casos, interrumpe la eficiencia de los fármacos convencionales.
Como no tiene cura, la enfermedad va a estar presente de por vida una vez es diagnosticada y, aunque se pueden aminorar los síntomas, siempre van a estar presentes; por eso, se recomienda controlar el estrés como forma de evitar episodios de vértigo continuos. También, se aconseja realizar actividades que permitan olvidar la presencia del tinnitus. Otras opciones pueden ser:
Encontrar algún hobbie
Parte de las consecuencias de tener el Síndrome de Ménière es sentir la incapacidad para lograr lo que se propone. Por ello, recomendamos fijar metas pequeñas primero y poco a poco planificar objetivos más complejos que distraigan la mente.
Cambiar de pensamiento
Sabemos que luchar contra un persistente ruido, marearse continuamente o perder la audición son cosas difíciles de evitar; sin embargo, no concentrarse en pensamientos negativos puede ayudar a sobrellevar la situación.
Establecer rutinas
Hacer ejercicios, alimentarse bien y descansar son cuidados básicos de muchas enfermedades, incluyendo la de Ménière. Asimismo, es importante la salud emocional; los pacientes pueden unirse a grupos de apoyo locales o en línea que puedan realizar recomendaciones más asertivas.
Lo importante es no permitir que la enfermedad defina el modo de vida de quien la padece. Por lo tanto, la socialización debe formar parte del desarrollo de cada persona y no puede ser dejada de lado. Al entender, tratar y controlar los síntomas se podrá llevar una vida lo suficientemente tranquila como para disfrutarla.
Referencias:
www.elsevier.es/es-revista-acta-otorrinolaringologica-espanola-102-articulo-criterios-diagnosticos-enfermedad-meniere-documento-S0001651915000965
www.nidcd.nih.gov/es/espanol/la-enfermedad-de-meniere
https://medlineplus.gov/spanish/menieresdisease.html













0 comentarios